Кровь человека – это такая же ткань, как кость или хрящ, только в виде суспензии. Как и другие ткани, она защищена от попадания в нее другой крови, имеющей отличающуюся структуру. В жидкой части этой ткани растворены антитела, чья задача – атаковать попадающие сюда чужеродные эритроциты, если находящиеся на них белки будут отличаться от тех, которые имеются на собственных клетках. Такая «атака» на организм, послуживший источником «неправильных эритроцитов», называется гемолитической болезнью.
Когда кровяные антитела беременной женщины разрушают эритроциты развивающегося в матке малыша, это является гемолитической болезнью плода. Если такая реакция начинается в организме только что рожденного младенца (антитела попали к нему во время родов), она называется гемолитической болезнью новорожденного. Оба заболевания развиваются по сходному механизму и являются опасными для детской жизни. Возникают они у матери c отрицательным резусом, когда ребенок – резус-положителен, или если материнская группа крови – 1, а у плода сформировалась 2 или 3.
Что такое группы крови

Организм тщательно защищает кровь от попадания другой, не сходной с собственной. Он разместил на эритроцитах одни белки (антигены), а в кровяной плазме – другие (они называются антителами). Если в основной кровяной массив (в данном случае – материнской) попадают эритроциты, против которых в плазме есть антитела, то такие эритроциты разрушаются.
Так, если рассматривать группы крови по привычной для нас системе, в которой 4 группы, на эритроцитах может быть или антиген A, или антиген B, или сразу оба антигена (AB), или ни одного из них. При этом в плазме «плавают» такие антитела, которые не смогут поразить собственные антигены: анти-А (оно называется альфа) или анти-B (оно называется бета).
Например:
- Если у человека 2 группа, его эритроциты показывают антиген A, а в плазме – «плавает» антитело β.
- При 3 группе красные клетки показывают протеин B, а в плазме – антитело ɑ.
- 4 группа: на эритроцитах расположено сразу 2 антигена (A и B), а плазме нет антигенов.
- 1 группа – эритроциты не несут антигенов, зато в плазме сразу 2 антитела – и ɑ, и β. Именно I группа, когда она у матери, может стать источником повреждения плода, если у него сформировалась II или III группа крови (формирование IV группы у ребенка от матери с I группой невозможно).
Резус-фактор – это тоже своеобразная кровяная группа. Это белок, который находится на внутренней мембране эритроцитов и, в отличие от рассмотренных выше протеинов A и B, располагаются только на красных кровяных тельцах (белки A и B находятся также на всех тканях плода, оболочке плаценты, в околоплодных водах). Когда резус-фактор (Rh-фактор) есть на эритроцитарных мембранах, кровь будет Rh-положительной, если его нет – Rh-отрицательным.
Антител против резуса (как в случае группы по AB0-системе) в плазме нет. Только если человеку с отсутствием резус-фактора перелить эритроциты, содержащие такой белок, в крови против них выработаются антитела. И при следующем введении резус-положительных эритроцитов на них начинается атака этих антител. Следовательно, у резус-отрицательной женщины, когда у ее ребенка сформировался положительный резус, гемолитическая болезнь в первую беременность практически невозможна (об этом – ниже).
Есть и другие группы крови, но они обладают более слабой способностью вызывать образование антител.
Процесс разрушения эритроцитов называется гемолизом, от этого слова и происходит название рассматриваемого нарушения – гемолитическая болезнь плода и новорожденного. При деструкции эритроцитов уменьшается количество гемоглобина, переносящего кислород. Гемоглобин же, выходя в плазму, превращается в билирубин.
Мнение врача:
Гемолитическая болезнь плода (ГБП) возникает, когда кровь матери и плода несовместимы по группе крови или по резус-фактору. Это может произойти, если у матери резус-отрицательная группа крови, а у плода – резус-положительная. При контакте крови матери и плода антитела матери могут атаковать эритроциты плода, что приводит к их разрушению.
Лечение ГБП включает в себя мониторинг состояния плода, трансфузию крови или обменную трансфузию для замены поврежденной крови. В некоторых случаях может потребоваться ранний выход плода или даже внутриутробная трансфузия.
ГБП может привести к серьезным осложнениям для ребенка, таким как анемия, желтуха, повреждение органов и даже смерть. Поэтому важно своевременно выявлять и лечить эту болезнь, особенно у беременных женщин с резус-отрицательной группой крови.
Как у плода формируется группа крови
Обе группы – по системе AB0 (А, Б, ноль) и по резус-фактору – формируются на 5-6 неделе жизни плода. Они кодируются в определенной паре хромосом, и такой участок есть и на одной, и на другой хромосоме. В них могут быть одинаковая форма одно и того же гена (гомозиготность), а может случиться, что в одной хромосоме этот ген доминантный (он диктует свой признак), в другой – рецессивный.
Наследование rh фактора проводится от отца и матери, и кодируется 6 антигенами. Это гены D, C и E. Главный среди них – ген D: он имеется у 85% людей (ген С – у 70%, ген E – у 30%) и «диктует», будет кровь Rh+ или Rh-. Если в обеих хромосомах DD – это резус-положительная кровь, если Dd – тоже, а вот сочетание двух рецессивных генов (dd) кодируют резус-отрицательность.
Если мать с геномом dd, а отец имеет гены DD, то вероятность, что у ребенка будет Rh- – 0% (все 100% будут носить Dd), но если отец имеет Rh+ (Dd), то шанс рождения Rh-отрицательного ребенка – 50%.
Группа крови по AB0-системе тоже имеет такую особенность, только здесь доминантными считаются гены, кодирующие белки A и B, а ген, кодирующий отсутствие белка (0, ноль) является рецессивным. Если мать – с 1 группой, то ее можно записать как 00, а если отец ребенка имеет 2 группу, то он может быть как AA, так и A0. То есть вероятность, что малыш унаследует 2 группу в первом случае (когда отец AA) 100%, а во втором – 50%. То же и с третьей группой, только вместо антигена A будет антиген B. И вот в этих случаях, если у плода сформируется кровяная группа, отличающаяся от матери, есть вероятность (но только 10%), что организм матери будет «бомбить» эритроциты и ткани плода.
Таблица наследования групп крови AB0
Теперь о том, почему четвертая группа крови не вызывает несовместимости у матери с 1 группой: такая группа не может сформироваться у ребенка родителей, где мама имеет набор 00. В этом случае от отца с 4 группой может появиться ребенок или со 2 (A0), или с 3 группой (B0). Если же у отца 2 группа, то ребенок будет или 1, или 2 группы. Если у отца 3 группа, то группа плода формируется как 1 или 3.
Причины заболевания
В зависимости от того, какими именно антителами были повреждены эритроциты, причинами гемолитической болезни плода являются:
- в 85-90% случаев – несовместимость по Rh-фактору;
- 10% болезней – несовпадение по «привычной» (с 1 по 4) группе крови;
- в 1% ситуаций – несовместимость по другим, редким группам крови;
- в небольшом проценте случаев – несовпадение по нескольким антигенам.
Чтобы развилась гемолитическая болезнь, в кровь матери должно попасть не менее 0,5 мл крови плода. Поскольку такое происходит, в основном, во время родов, особенно во время кесарева сечения, то вероятность развития заболевания при первой беременности мала. Даже если первая беременность протекает с поражением плаценты, из-за чего к матери кровь ее ребенка начинает попадать еще до родов, то шанс возникновения гемолитической болезни все равно мал.
Самая частая причина заболевания — несовместимость по Rh-фактору
Вначале в организме матери появляются только такие антитела, которые имеют крупный размер и через плаценту не проходят. Иммуноглобулины того размера, который позволит им дойти до плода, образуются только через 3-5 месяцев.
Таким образом, риск гемолитического заболевания высок при второй и дальнейших беременностях (при первой беременности – 9-10%, при второй, если первыми были роды – 42-47%, а если первая беременность закончилась выкидышем или абортом – 96%). Наблюдается и такая зависимость: чем меньше времени прошло между беременностями, тем выше шанс развития гемолиза.
Вышесказанное особенно касается резус-конфликта: несовпадение по группе крови может возникнуть и при первой беременности, так как женщина в повседневной жизни рано сталкивается с A- и B-антигенами (например, при введении прививок).
Хоть резус-отрицательных людей всего 15%, несовместимость по Rh-фактору наблюдается чаще, чем по группе: в 13% против 10% случаев, соответственно. Это обусловлено тем, что белок-резус – водонерастворимый, и его не нейтрализуют ни системы околоплодной жидкости, ни белки плазмы крови.
Гемолитическая болезнь из-за несовпадения резус-факторов матери и плода быстрее возникнет (даже при первой беременности), если имеет место хотя бы один такой фактор:
- уже были медикаментозные аборты или самопроизвольные выкидыши;
- случайно была перелита резус-положительная или такая кровь, в которой на эритроцитах резус настолько слаб, что определяется всеми лабораториями как отрицательный;
- проводилась пересадка органов;
- была внематочная беременность;
- уже рождались дети с признаками гемолитической болезни плода;
- проводилась инвазивная диагностика во время беременности: амниоцентез, забор крови из пуповины или ворсинок хориона;
- позади плаценты образовалась гематома;
- были кровотечения из-за низкого или центрального предлежания плаценты;
- гестозы, угроза преждевременных родов.
Тем не менее, гемолитическая болезнь развивается только у 4 из 100 резус-отрицательных женщин. Причины этого: защита плаценты (если она не инфицирована, не развился гестоз, то плацента пропускает не более 0,1-0,2 мл плодовой крови), подавление иммунитета женщины, что нормально во время беременности.
Снижен риск также у женщин, которые родились от резус-положительных матерей с генотипом Dd и у тех, чья кровь – первой группы. В последнем случае эритроциты плода имеют большой шанс не дойти до крови матери, а разрушиться альфа-и бета-антителами.
У 20-35% людей иммунитет не будет реагировать на D-антиген вообще.

Опыт других людей
Гемолитическая болезнь плода вызывает беспокойство у будущих родителей. Она развивается, когда кровь матери и плода несовместимы, что приводит к разрушению эритроцитов у плода. Лечение включает тщательное наблюдение за беременной, иногда требуется переливание крови плода. Несвоевременное лечение может привести к серьезным осложнениям для ребенка, включая анемию, желтуху и даже смерть. Поэтому важно проводить своевременное медицинское обследование и следить за совместимостью крови при планировании беременности.
Формы заболевания
По основным проявлениям выделяют 4 формы гемолитической болезни плода:
- Внутриутробная смерть с изменением тканей (их расслаиванием), характерным для длительного нахождения в воде (это называется мацерацией). При этом ребенок погибает, не родившись, но ни отеков, ни желтухи у него нет.
- Анемическая форма. Основная проблема в нехватке кислорода из-за того, что распадаются эритроциты плода, атакованная материнскими антителами.
- Желтушная форма, когда основные симптомы возникают из-за массового распада гемоглобина в эритроцитах, когда в кровь и в ткани выходит большое количество билирубина. Он окрашивает ткани в желтый цвет и, кроме того, является очень токсичным для мозга плода или младенца.
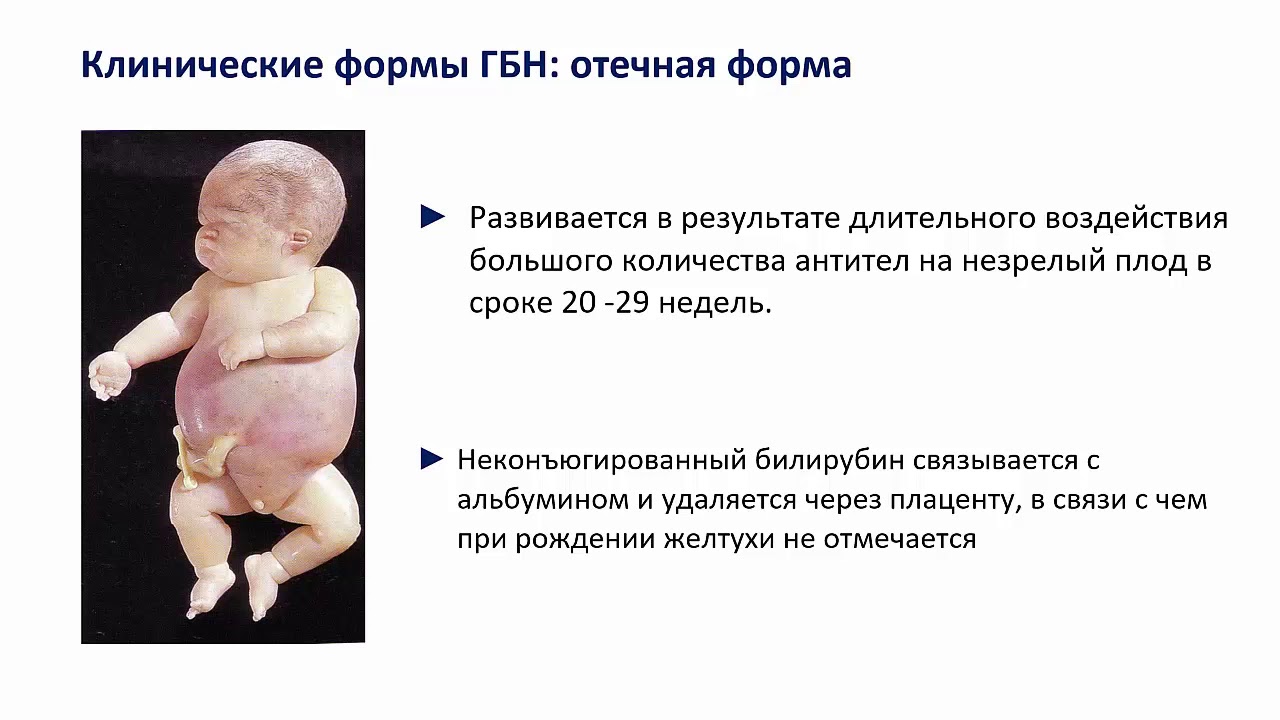
- Отечная форма. В этом случае снижается уровень белка в крови. Жидкости в составе крови, которая удерживалась в сосудах только благодаря притяжению ее белками, приходится выходить из сосудов и пропитывать ткани, вызывая отеки. Последние могут иметь различную выраженность: от появления только в коже до пропотевания жидкости в полости тела: в живот, между листками плевры («пленки», которая оборачивает легкие), между сердцем и перикардом, между оболочками мозга.
Как проявляется гемолитическая болезнь
Желтушная форма болезни у новорожденного
Заболевание регистрируется у 3-6% новорожденных. Оно развивается в 3,5% беременностей, наступающих после самопроизвольного выкидыша и в 5,5% после аборта.
Симптомы гемолитической болезни плода могут наблюдаться не с первой недели, а только когда у плода на эритроцитах и тканях появятся белки групп крови, то есть – с 5-6 гестационной недели. Сама беременная конфликт по группе или резус-фактору практически не ощущает. В некоторых случаях развиваются симптомы, похожие на гестоз: отеки стоп или увеличение внутритканевой жидкости также и на голенях, бедрах, животе (в тяжелых случаях отекают руки, лицо, жидкость может появляться и в полостях тела), повышение давления, снижение количества мочи.
Основные признаки заболевания помогает увидеть такое исследование, как УЗИ. При отечном варианте ультразвук показывает, что плод имеет большую массу (вплоть до ее увеличения в 2 раза), у него увеличены печень, селезенка, сердце. Врач ультразвуковой диагностики может увидеть также пропотевание жидкости в плевральную, брюшную полости, а также в перикард.
Внутриутробная гибель плода диагностируется с 20 по 30 неделю гестации, поэтому в это время беременная должна обратить особое внимание на его шевеления и собственное самочувствие. Ухудшение состояния, появление тошноты, рвоты, повышение температуры могут свидетельствовать о гибели плода и попадании частиц его распадающихся тканей в кровоток матери.
Желтушная и анемическая форма выявляются только после родов. В первом случае малютка рождается зачастую с нормальным цветом кожи, но уже через несколько часов его кожа и склеры желтеют. Если высвободившийся при распаде эритроцитов билирубин поражает ЦНС, в особенности, головной мозг, новорожденный все время спит, его конечности вяло висят, а не находятся в тонусе. Малыш вяло сосет, часто срыгивает, у него могут развиваться приступы судорог. Если уровень билирубина высокий, и ребенок часто рвет, очень вял, то он может погибнуть на 5-7 сутки жизни.
В случае анемического варианта болезни кожа новорожденного бледная, дыхание частое, он хорошо сосет, но быстро утомляется.
Проявления болезни тем тяжелее, чем больше степень недоношенности младенца. Более тяжелое течение характерно для резус-конфликта, и для реакции между материнской 1 группой и 3 группой у плода.
Как диагностируется болезнь
Как только женщина становится на учет в женскую консультацию, ей назначают различные обследования, и, в частности, определение группы крови. Кроме того, выясняется ее анамнез: переливания крови, рождения детей с гемолитической болезнью, по возможности, определяется группа и резус отца ребенка.
Далее начинается непосредственно диагностика гемолитической болезни плода: мать ежемесячно сдает кровь на определение антител к резусу или групповым антигенам, если титр (он пишется как дробь, например, 1:16 и так далее) нарастает (то есть увеличивается вторая цифра) быстро, подобные анализы должны сдаваться чаще. Обязательно проводится ультразвуковая диагностика (смотрят на развитие плода, состояние его внутренних органов, плаценты, околоплодных вод) и допплер, с помощью которого определяют состояние сосудов между маткой и плацентой.
При необходимости под контролем УЗИ пунктируют пуповинный сосуд, и определяют группу крови у плода, антитела к эритроцитарным белкам, гемоглобин, билирубин, состояние клеток крови. С 23 недели с определенной индивидуально периодичностью проводят КТГ, выслушивая сердцебиения плода.
Как только ребенок с гемолитической болезнью рождается, у него сразу же берут кровь из вены для определения уровня билирубина, гемоглобина и других показателей.
Терапия

Если нарастает титр антител, или УЗИ определяет изменение размеров внутренних органов плода, для лечения гемолитической болезни нужно внутриутробное переливание крови. До этого женщине назначаются сорбенты, витамин E, кровоостанавливающие препараты.
Если внутриутробно диагностируются незначительные нарушения, к лечению могут прибегнуть уже после родов. Новорожденному проводят заменные переливания крови (нужна кровь 1 группы с резусом таким, как у ребенка), фототерапию, вводят растворы глюкозы, витамина C и E.
Последствия и профилактика
Последствия гемолитической болезни в большинстве случаев опасны для жизни и здоровья ребенка. Хоть сейчас применяются эффективные методы ранней диагностики и лечения, смертность от этого заболевания наблюдается у каждого 40 плода или родившегося ребенка. Если больной желтушной формой выживает, он может иметь значительную задержку психомоторного развития, судорожный синдром и даже более глубокие нарушения.
Благоприятен только анемический вариант заболевания: в этом случае может наблюдаться самоизлечение. При этом у ребенка могут отмечаться частые простудные заболевания, аллергии, осложнения после вакцинации.
Профилактика
Профилактика гемолитической болезни состоит в инъекциях антирезус-иммуноглобулина женщинам после абортов, родов Rh+ плодом, проведения манипуляций на матке, эктопической беременности. Переливание препаратов крови, выполнение абортов резус-отрицательным пациенткам нужно производить только по строгим показаниям.
Частые вопросы
Как лечить гемолитическую болезнь плода?
Для лечения легкой формы чаще всего достаточно проведения фототерапии. Гемолитическая болезнь средней тяжести требует интенсивной фототерапии и переливания крови, при тяжелых формах проводят внутриутробные внутрисосудистые переливания плоду эритроцитной массы, отмытой от лейкоцитов и тромбоцитов (ЭМОЛТ).
Почему возникает гемолитическая болезнь?
Итак, что же это за заболевание — ГБН? Это разрушение эритроцитов новорожденного ребенка антителами его матери. И причина его — несовместимость материнской и детской крови по антигенам красных кровяных клеток (эритроцитов), как правило, по резус-фактору и системе групп крови, и, иногда, по другим факторам крови.
В каком случае может развиться гемолитическая болезнь у плода?
Гемолитическая болезнь плода и новорожденного (ГБН) – патология, возникающая в случае несовместимости крови матери и плода по резус-фактору и группе и другим редким факторам.
Что происходит при гемолитической болезни новорожденных?
Гемолитическая болезнь новорожденных — это состояние, при котором эритроциты разрушаются или уничтожаются материнскими антителами. Гемолиз — это разрушение эритроцитов. Это заболевание может возникать при несовместимости (несоответствии) материнской крови с кровью плода.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для проведения всех необходимых обследований и диагностики, если у вас есть подозрения на гемолитическую болезнь плода. Только специалист сможет правильно поставить диагноз и назначить соответствующее лечение.
СОВЕТ №2
Избегайте самолечения и самодиагностики. Неправильное лечение или неправильно подобранные препараты могут нанести вред как вам, так и вашему ребенку. Доверьтесь профессионалам.
СОВЕТ №3
Поддерживайте здоровый образ жизни во время беременности, следите за рекомендациями врача, придерживайтесь правильного питания и режима дня. Это поможет уменьшить риск развития гемолитической болезни плода.











